Profil épidémiologique et clinique de l’embolie pulmonaire au Centre de Santé de Référence de la Commune I du district de Bamako.
Bourema DEMBELE1, Mamadou TOURE2, Mamadou DIAKITE1, Noumou SIDIBE2, Boubacar DIARRA2, Mariam SAKO1, Ibrahima SANGARE2, Yves KOUMARE1, Aliou SANGARE1, Souleymane COULIBALY1, Ichaka MENTA2.
1 : Centre Hospitalier Universitaire du Point G, 2 : Centre Hospitalier Universitaire Gabriel TOURE.
Notre étude avait pour but d’évaluer la fréquence de l’embolie pulmonaire dans un milieu cardiologique non hospitalier. Il s’agissait d’une étude transversale à recrutement rétrospectif et conduite dans l’unité de cardiologie du Centre de Santé de Référence de la Commune I (CSRéf CI) du District de Bamako. Sur une population de 5 496 patients vus en consultation, nous avons diagnostiqué 153 d’embolies pulmonaires soit une prévalence de 2,78%. La moyenne d’âge était 63,5 ±14 ans, compris entre 21 ans à 88 ans. Le sexe masculin représentait 53,60%. Au plan clinique, la dyspnée était retrouvée chez 93,46% des patients et la douleur thoracique dans 76,47% des cas. La tachycardie et l’éclat de B2 au foyer pulmonaire étaient constants à l’auscultation cardiaque. L’hépatomégalie et le reflux hépato-jugulaire ont été retrouvés chez 70,59%. A l’ECG, 54,90% des patients avaient un aspect S1Q3 et 18,95% un bloc de branche droite incomplet. La radiographie thoracique a objectivé une ascension de l’hémi coupole diaphragmatique droite chez 53, 17% des sujets. L’échographie doppler veineux des membres inférieurs a mis en évidence une thrombophlébite profonde dans 65,31%. A l’échographie doppler cardiaque une dilatation cavitaire droite a été visualisée chez 75,16% des patients.
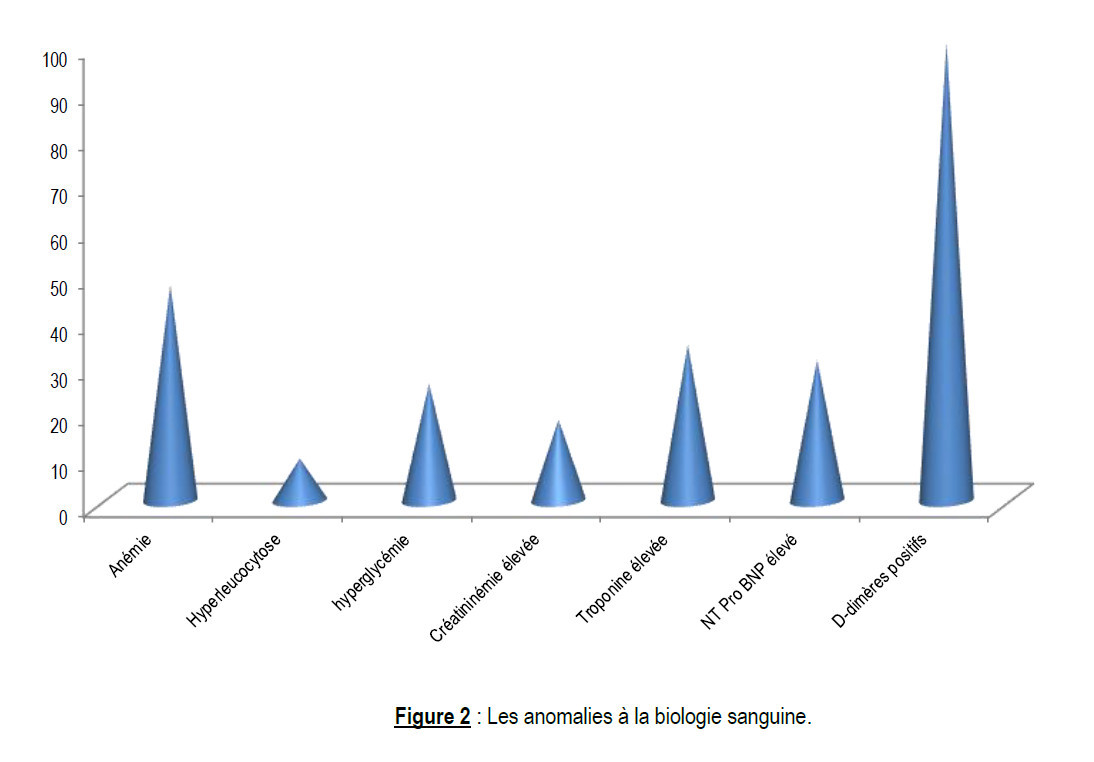
Les anomalies biologiques majeures étaient : les D-Dimères élevées chez tous les patients ; l’élévation des troponines et des NT pro BNP respectivement chez 33,99% et 30,72% des patients.
Conclusion : La fréquence de l’embolie pulmonaire dans notre contexte est non négligeable et probablement sous-estimée. Elle pose un problème thérapeutique dans notre structure cause du plateau technique.
The aim in this study was to assess the frequency of pulmonary embolism in a non-hospital cardiological setting. We made was a cross-sectional study with retrospective recruitment and conducted in the cardiology unit of the Reference Health Center of Commune I of the District of Bamako. Out of a population of 5,496 patients seen in consultation, we diagnosed 153 with pulmonary embolism, i.e. a prevalence of 2.78%. The average age was 63.5 ±14 years, ranging from 21 years to 88 years. The male sex accounted for 53.60%. Clinically, dyspnea was found in 93.46% of patients and chest pain in 76.47% of cases. Tachycardia and burst of B2 at the pulmonary focus were constant on cardiac auscultation. Hepatomegaly and hepato-jugular reflux were found in 70.59%. On the ECG; 54.90% of patients had an S1Q3 appearance and 18.95% an incomplete right bundle branch block.On chest x-ray; an ascent of the right diaphragmatic hemi dome was found in 53.17% of patients. Venous Doppler ultrasound of the lower limbs revealed deep thrombophlebitis in 65.31% of cases; and dilation of the right cavities was observed in 75.16% of patients on cardiac Doppler ultrasound.
The major biological abnormalities were: elevated D-dimers in all patients; elevation of troponins and NT pro BNP respectively in 33.99% and 30.72% of patients.
Conclusion: The frequency of pulmonary embolism in our context is not negligible and probably underestimated. It poses a therapeutic problem in our structure because of the technical platform.
M. Bouréma DEMBELE, Service de Cardiologie, Centre Hospitalier Universitaire du Point G. BP : 333. Téléphone : (+223) 66 87 49 50 Email : Cette adresse e-mail est protégée contre les robots spammeurs. Vous devez activer le JavaScript pour la visualiser.
Introduction
L’embolie pulmonaire (EP) se définit par l’obstruction d’une ou plusieurs artères pulmonaires plus ou moins distales par un embole qui peut être de composition diverse, entrainant une défaillance de la fonction pulmonaire. Exceptionnellement graisseux, gazeux, septique ou tumoral, cet embole reste dans la très grande majorité des cas fibrino-cruorique dans le cadre d’une maladie thromboembolique veineuse [1]. La maladie thromboembolique et plus particulièrement l’embolie pulmonaire qui fait l’objet de ce travail, a été décrit pour la première fois il y a plus d’un siècle par l’anatomo-pathologiste allemand Von Virchow [2]. Il est le premier à avoir évoqué l’association entre thrombose veineuse profonde (TVP) et EP ; il est également à l’origine de la première explication physiopathologique de la formation du thrombus selon la triade : stase veineuse, lésion vasculaire et hypercoagulabilité [2]. Depuis, l’EP a fait l’objet de très nombreuses études, aussi bien épidémiologiques que cliniques [3 et 4].
Actuellement, l’EP demeure un problème de santé publique. Malgré les progrès des technologies médicales, elle est encore souvent mortelle et sous-diagnostiquée surtout dans les pays en développement. Sa prévalence en Europe varie entre 17% et 42,6% des malades hospitalisés [5]. En Afrique, une étude rétrospective hospitalière sur la thrombose veineuse avait trouvé un taux de mortalité à 64% due à l’embolie pulmonaire massive en milieu spécialisé cardiologique au Nigeria et au Burkina Faso [6]. Une autre étude réalisée de 2010 à 2013 à Ouagadougou sur la maladie thromboembolique veineuse chez la femme a retrouvé 86,1% des cas d’embolie pulmonaire [7]. Au Mali, les études portant sur l’embolie pulmonaire ont été réalisées aux du CHU du Point G, Gabriel TOURE et Hôpital du Mali, lesquelles ont objectivé une fréquence hospitalière variant entre 1,7% 12 ,9% [8,9,10].
A travers ce travail, nous décrirons le profil épidémiologique et clinique l’EP dans un milieu non hospitalier.
Ce travail a pour but de :
- déterminer la fréquence de l’embolie pulmonaire en milieu non hospitalier cardiologique ;
- décrire les signes cliniques ;
- et décrire les signes para cliniques.
Matériels et Méthodes
Nous avons réalisé une étude transversale avec recrutement rétrospectif des données sur la période allant du 1er Juillet 2015 au 31 Décembre 2019. Elle a été conduite dans l’unité de cardiologie du Centre de Santé de Référence de la Commune I (CSRéf-CI) du District de Bamako.
Tout patient de 18 ans et plus vus en consultation pour l’EP ont été inclus. Le diagnostic fut posé sur la base de l’angio-TDM thoracique. Les cas non confirmés par l’imagerie n’ont pas été inclus.
Les données collectées sur une fiche d’enquête, ont été analysées par un logiciel SPSS 20. La confidentialité des participants a été gardée.
Résultats
Durant la période d’étude, 5 496 patients ont été vus en consultation dans l’unité de cardiologie du CSRéf-CI du District de Bamako dont 153 EP, soit une prévalence de 2,78%. Il s’agissait de 71 femmes (46,40%) et 82 hommes (53,60%) avec un sex-ratio de 1,15. L’âge moyen dans était de 63,5 ±14 ans, avec des extrêmes à 21 ans et 88 ans.
L’hypertension artérielle (HTA) a été retrouvé chez 74 patients (48,37%) et une cardiopathie ischémique chez 49 d’entre eux (32,03%). Trente-six (36) patients (23,53%) étaient des diabétiques de type II ; dix-huit (18) soit 18,76% étaient suivis au service de pneumo-phtisiologie pour l’emphysème pulmonaire.
Des antécédents de thrombophlébite de membre inférieur ont été retrouvés chez 92 60,13% (n=92) patients, d’insuffisance cardiaque décompensée chez 37,25% (n=57) et d’obésité chez 30,72% (n=47). En outre un antécédent d’épisode thromboembolique idiopathique a été retrouvé dans 16,99% (n=26) ; de cardiomyopathie du péri-partum dans13,72% (n= 21) ; de chirurgie orthopédique dans 7,84% (n=12) ; d’un traitement œstro -progestatif oral dans 5,88% (n=9 ) et d’un voyage prolongé dans 1,96% (n=3).
Les médecins généralistes ont adressé en consultation cardiologie 50,98% des sujets ; 27,45% avaient une fiche de consultation donnée par les médecins spécialistes (hormis les cardiologues). Les paramédicaux ont adressé 13,73% des malades et 7,84 % sont venus d’eux-mêmes et/ou accompagnés par les parents.
Chez les 153 patients inclus, la dyspnée était présente chez 143 cas (93,46%), elle était associée à une douleur thoracique chez 117 (76,47%) patients. Une hémoptysie a été retrouvée chez 82 (53,59%) patients et une syncope chez 14 (9,15%).
A l’admission, nous avons noté la fièvre chez 88 (57,52%) d’entre eux, 61 (39,87%) présentaient une cyanose, 33 (21,57%) une pâleur conjonctivale, 83 (54,25%) une polypnée et 68 (44,44%) une pression artérielle systolique basse. La tachycardie était constante, un éclat de B2 au foyer pulmonaire a été objectivée chez 81,70% (n=125), et le signe de Harzer chez 50,98% (n=78)
A l’auscultation cardiaque, nous avons retrouvé des bruits du cœur assourdis chez 41 (26,80%) sujets, un souffle d`insuffisance tricuspidienne chez 69 patients (45,10%) et un souffle d’insuffisance mitrale chez 32 d’entre eux (20,92%).
Selon le score de probabilité clinique de Wells [11] ; 123 (80,39%) patients avaient une probabilité forte, 26 (16,99%) patients une probabilité moyenne et 4 (2,61%) une probabilité était faible. Quant au score révisé de Genève [12], parmi les 88 (57,52%) patients testés, 61,36% des patients avaient un score supérieur à 8, vingt-huit (31,82%) un score compris entre 5 et 8 et 6,82% un score en inférieur de 5.
A l’ECG, le rythme était sinusal chez tous les patients, un bloc de branche droit incomplet a été observé chez 18,95% (n=29) d’entre eux, un bloc de branche droit complet 11,76% (n=18), un aspect S1Q3 chez 54,90% (n=84), une anomalie non spécifique T et ST chez 86,93% (n=133) et une fibrillation auriculaire chez 10,46% (n=16).
La radiographie pulmonaire de face a objectivé une ascension de l’hémi-coupole diaphragmatique chez 69,93% (n=107) des patients dont 53,27% (n=57) du côté droit et 16,76% (n=50) pour du côté gauche. Les autres anomalies retrouvées furent : un épanchement pleural liquidien dans 56,86% (n=87), dont 41,83% (n=64) droit et 15,03% (n=23) du côté gauche. Une dilatation de l’artère pulmonaire a été découverte chez 64 sujets (41,83%) et une bande d’atélectasie dans 13,72% (n=21).
L’écho-doppler veineux des membres inférieurs a été réalisée chez 98 patients (64,05%). Elle a mis en évidence une thrombophlébite profonde (TVP) chez 64 patients (65,31%) dont 49 (32,03%) du membre inférieur gauche et 15 (9,80%) du membre inferieur droit.
L’échographie doppler cardiaque avait trouvé une dilatation des cavités gauches chez 31 (20,26%). Le septum paradoxal était retrouvé chez 87 (56,86%) patients. L’artère pulmonaire (AP) était dilatée chez 24,84% (n=38) des patients et les cavités cardiaques droites étaient dilatées chez 115 (75,16%) patients.
L’échographie doppler cardiaque a mis en évidence la présence de thrombus dans l’AP ou les cavités cardiaques droites chez 15,03% (n=23) des patients. Le diamètre VD/VG était supérieur à 1 chez 131 (85,62%) patients. L’épanchement péricardique avait été retrouvé chez 43 (28,10%) patients et la fonction systolique du VD était altérée chez 53 (34,64%).
En première intention ; tous les patients ont été traité avec une héparinothérapie de bas poids moléculaire à dose curative adaptée au poids. Ils ont été ensuite référés dans les structures spécialisées de prise en charge.
Commentaires et discussions
Notre étude menée du 1er Juillet 2015 au 31 décembre 2019 dans l’unité de cardiologie du CS Réf CI du District de Bamako, a permis de compiler 153 cas d’EP parmi 5496 dossiers soit une prévalence 2,78%. Au Togo, selon Pessinaba [13] la prévalence hospitalière de l’EP était de 3,1%. Cette différence pourrait s’expliquer par le site de l’étude car le nôtre a été réalisé dans un milieu non hospitalier et la durée de l’étude.
Dans notre travail, le sexe masculin représentait 53,60 % contrairement aux travaux de Barrelier [5] qui avait retrouvé 118 hommes et 234 femmes, dans l’étude de Righini [15] le sexe féminin était de 68,6%.
Nous avons objectivé un âge moyen de 63,5 ±14 ans, ce qui paraît jeune par rapport aux travaux effectués en Europe notamment où l’âge moyen était de 68 ans en Allemagne [16] et 67,6 ans en France [17]. En effet, l’incidence des maladies thromboemboliques est plus fréquente chez les sujets âgés [18].
En ce qui concerne les facteurs de risque de la maladie thromboembolique veineuse ; 60,13% de nos patients avaient un antécédent de la thrombophlébite du membre inférieur superposable à l’étude réalisé au Maroc par Loudiy[19] avec 60% des cas.
Les deux antécédents médicaux qui semblaient les plus importants étaient :l’HTA (48,37%) et les cardiopathies ischémiques qui (32,03%). Contrairement au travail de Righini [20] où 32 % des patients avaient un antécédent de maladie thromboembolique veineuse et 9 % un antécédent de cancer.
Dans notre étude ; la dyspnée ; la douleur thoracique et l’hémoptysie représentaient les signes fonctionnels représentaient respectivement avec 93,46% ; 76,47% et 53,59%. Ces données cliniques sont comparables aux données retrouvées dans la littérature [21 et 22]. La tachycardie était le signe général le plus dominant (100%) ; elle représentait 80% dans l’étude de Loudiy [19].
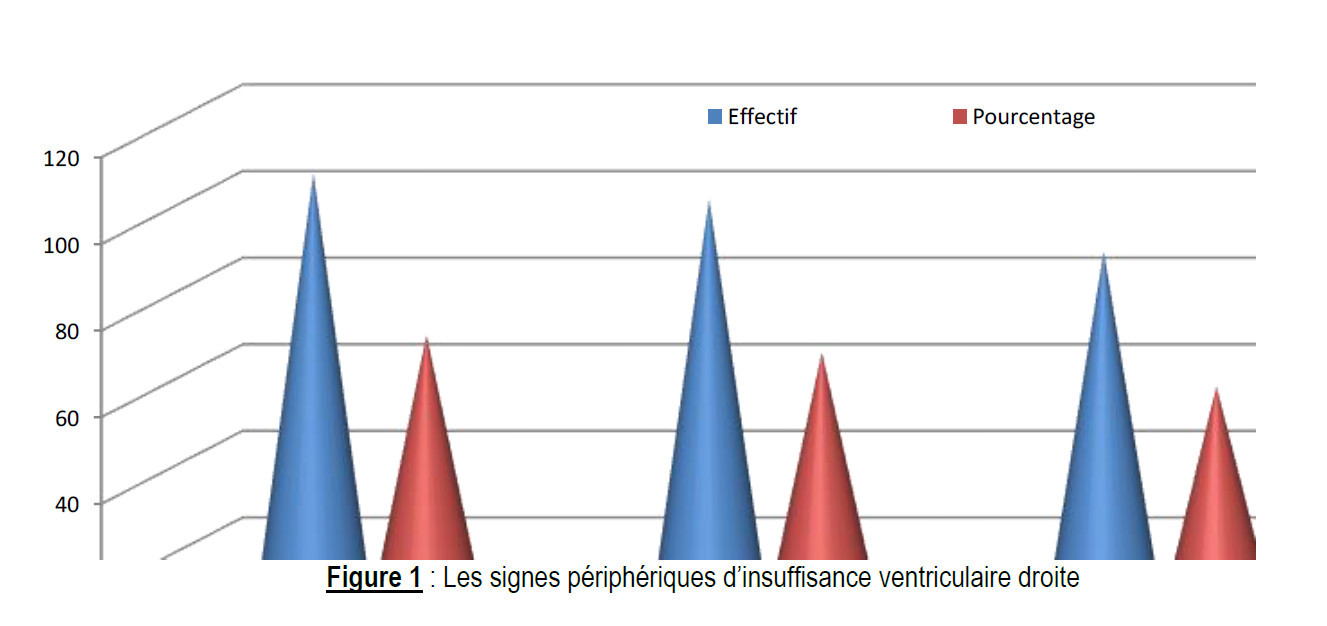
Les signes physiques rencontrés chez étaient l’éclat de B2 au foyer pulmonaire avec 81,70% ; le signe de Harzer 50,98% et le souffle d’IT 45,10%. Ces données cliniques sont comparables aux données retrouvées dans la littérature [23 et 24]. La majorité des patients de la série avait une hépatomégalie 70,59% ; la turgescence jugulaire 66,67% et l’œdème des membres inférieurs 58,82%. Leur description dans l’embolie pulmonaire est classique.
La forte probabilité clinique était retrouvée chez 80,39% selon le score de Wells contre 80% selon le travail de Loudiy [19], sachant que ce score estime la probabilité clinique d’évènements thrombo-emboliques veineux.
A l’ECG, la tachycardie était sinusale présent chez tous les patients avec une anomalie de l’onde T et du segment ST dans 86,93% (n=133) ; un aspect S1Q3 a été rapporté chez 54,90% (n=84), résultats superposablent au travail de Soumaoro [25].
L’ascension de l’hémi coupole diaphragmatique était présent dans 69,93% des cas; taux supérieure à celui de Lambert (36%) [26]. L’épanchement pleural liquidien était présent chez 56,86% des sujets à la radiographie thoracique de face. Ce résultat concorde avec celui de Loudiy N (57,14%) [19].
Au plan du pronostic, les signes décrits comme gravité de l’EP ont été recherchés, à savoir :
- la dilatation des cavités droites à l’échographie doppler cardiaque, objectivé chez 75,16% (n=115) des sujets, résultats proches du travail de Keita-Maiga (82,5%) [27] ;
- le septum paradoxal qui représentait 56,86% (n=87), inférieur à la fréquence retrouvée par Soumaoro (83,3%) [25] ;
- la présence de thrombus intra-cavitaire objectivée chez 15,03% (n=23) de nos sujets, versus 6,7% chez Soumaoro [25].
- l’élévation des bio-marqueurs du pronostiques tels les troponines découvert chez 33,99% (n=52) de nos malades, les NT Pro BNP 30,72% (n=47) et les D-Dimères, contrairement au travail de Botti [28] qui avait retrouvé une élévation de 94,1% ; 78,8% et 82,2% respectivement pour les troponines, les NT-pro BNP et les D-Dimères.
Conclusion
L’EP demeure un enjeu de santé publique majeur de par sa morbi-mortalité et son incidence élevée surtout avec le vieillissement de la population.
La fréquence retrouvée dans notre travail reste suffisante pour initier voir l’amélioration du plateau technique pour la prise en charge de l’EP au niveau des Centres de Santé de Référence qui sont le premier niveau de l’échelle de la santé nationale. Cela nécessite le développement d'un protocole de prise en charge spécifique et standardisé, avec la création d'une filière dédiée permettant d'assurer un bon suivi pour les patients d'une part et d'autre part d’approfondir la recherche étiologique.
Conflit d’Intérêt : Les Auteurs déclarent n’avoir aucun
conflit d’intérêt en lien à cette publication.
- Dambrine S, Bordat AS, Pattier K, Roy Facteurs prédictifs et éléments diagnostiques de l’embolie pulmonaire aux urgences. Réanimation. 2008; 17:745-752.
- Von Virchow R. Weitere Untersuchungen über die Verstopfung der Lungenarterien und ihre Folge. Traube’s Beitragee xp Path u Phys. 1846; 2: 21-31
- British thoracic Society standards of care Committee pulmonary embolism guideline development Group. British Thoracic society guidelines for the management of suspected acute pulmonary embolism. Thorax 2003; 58: 470 – 483.
- Rathbun SW, Raskob GE, Whitsett TL. Sensitivity and specificity of Helical Computed Tomography in the diagnosis of pulmonary embolism : a systematic review. Ann Intern med. 2000; 132 : 227 – 232.
- Barrelier MT, Lezin B, Landy S et al. Prévalence de la thrombose veineuse diagnostiquée par échographie doppler des membres inférieurs dans la suspicion d’embolie pulmonaire et de l’embolie pulmonaire confirmée. Masson 2001, 26, 1. 23-30.
- Igun GO. A 10-year review of venous thrombo-embolism in surgical patients seen in Jos, Nigeria. Niger Postgrad Med J. 2001 June;8(2):69-73.
- Millogo GRC, Meda ZC, Kologo KJ et al. Maladie thrombo-embolique veineuse de la femme noire africaine en milieu hospitalier universitaire au Burkina Faso: profil épidémiologique et clinique, facteurs de risque, et implications en santé publique. Revue Tunisienne de Cardiologie. 2020 ;16(1) : 5 – 13.
- Diall IB, Coulibaly S, Minta I, Ba Ho, Diakite M, Sidibe N. Mali Med. 2011; 26(1) : 1-6.
- Coulibaly Apport de l’Angio-TDM dans le diagnostic de l’embolie pulmonaire aigue dans le service de l’Imagerie Médicale de l’Hôpital du Mali. [Mémoire de médecine : Imagerie médicale]. Bamako : FMOS ; 2015. 63P.
- Traoré M, Konaté M, Sidibé FM, Koné AC, N’Diaye M, Diawara Y. et al. Apport de l’angioscanner pulmonaire dans le diagnostic de l’embolie pulmonaire dans le service de radiologie et de médecine nucléaire du CHU du Point « G ». Mali Med. 2019 ; 34 (1): 7 - 12
- Walbane M. La maladie thromboembolique veineuse en hospitalisation dans le service de cardiologie du CHU Gabriel Toure [Thèse Med.]. Bamako : FMOS ; 2015. 94p.
- Wells PS, Anderson DR, Rodger M. et al. Derivation of a simple clinical model tocategorize patient’s probability of pulmonary embolism increasing the model utilitywith the simplired D Dimer. Thromb Haemost. 2000; 83: 416-20.
- Le Gal G, Righini M, Roy P.M. et al. Prediction of pulmonary embolism in emergency patients. The revised Geneva score. Ann Intern Med. 2006; 144: 165-71.
- Pessinaba S, Atti YDM, Baragou S, Pio M, Afassinou Y, Kpélafia M, Goeh-Akué E, Damorou F. L’embolie pulmonaire au centre hospitalier universitaire Campus de Lomé (Togo): étude rétrospective à propos de 51 cas. Pan Afr Med J. 2017;27:129.
- Righini M, Bounameaux H. Embolie pulmonaire : diagnostic et traitement. Revues Sang Thrombose Vaisseaux. Mars 2003;5(3):157-163
- Reissig A, Haase U, Schulze E, Lehmann T, Kroegel C. Diagnosis and therapy of pulmonary embolism prior to death. Dtsch Med Wochenschr. 2010; 135(30):1477–83.
- Olié V, Chin F, Lamarche-Vadel A, De Peretti C. La maladie veineuse thromboembolique: patients hospitalisés et mortalité en France en 2010. Bull Epidémiol Hebd. 2013;(33-34):417–24
- Pio M, Baragou S, Afassinou Y, Atta S, Hachimou A, Ehlan K, et al. Actualité sur la maladie thromboembolique veineuse au CHU Sylvanus Olympio de Lomé. J Rech Scien Univ Lomé. 2013;15(1):93–100.
- Loudiy N. L'embolie pulmonaire massive : Expérience du service de cardiologie de l’hôpital Moulay Ismail de Meknès : Etude rétrospective à propos de 10 cas [Thèse Médecine]. Rabat : Faculté de Médecine et de Pharmacie ; 2008.
- Righini M, Roy PM, Meyer G, Verschuren F, Aujesky D, Le Gal G. The Simplified Pulmonary Embolism Severity Index (PESI): validation of a clinical prognostic model for pulmonary embolism: Letter to the Editor. J Thromb Haemost. oct 2011;9(10):2115-7.
- Dalen JE. Pulmonary embolism, diagnostic problems In : « problèmes de réanimation et de biotechnologie en chirurgie cardiaque ». Paris : Amette éd.; 1976. pp 87-97.
- Cohen A. Cardiologie et pathologies cardiovasculaires. Paris : estem ; 1997. pp. 593-711
- Gulsun Akpinar M, Goodman LR. Imaging of pulmonary thromboembolism. Clinics in Chest Medicine [Internet]. mars 2008 [cité 13 mars 2022];29(1):107‑16. Disponible sur: https://linkinghub.elsevier.com/retrieve/pii/S0272523107001165
- Stein PD, Sostman HD, Bounameaux H, Buller HR, Chenevert TL, Dalen JE, et al. Challenges in the diagnosis acute pulmonary embolism. The American Journal of Medicine [Internet]. juill 2008 [cité 13 mars 2022];121(7):565‑71. Disponible sur: https://linkinghub.elsevier.com/retrieve/pii/S0002934308002532
- SOUMAORO F. Embolie Pulmonaire : Aspects épidémiologiques, cliniques et évolutifs dans les services de cardiologie de l’hôpital du Point G à propos de 30 cas [Thèse Médecine]. Bamako : FMPOS ; 2006. 35p.
- Lambert B. L’embolie pulmonaire en pratique clinique : à propos de 839 cas consécutifs en hôpital général : étude STEP [Thèse Med]. Nancy : Faculté de Médecine de Nancy. Nancy ; 45p.
- Sciences du Vivant [q-bio]. 2003. hal-01734190.
- Maiga AK, Sonfo B, Thiam AC, Fofana D, Konaté M, Daffé S, et al. Prévalence de l'Embolie Pulmonaire dans le Service de Cardiologie du CHU-ME « Le Luxembourg » de Bamako avant la Pandémie de SRAS – COVID 19. Health Sc Dis. 2021; 22 (5) :71-74
- BOTTI V. Prise en charge de l'embolie pulmonaire aux urgences adultes du CHRU de Lille en 2015 : étude descriptive rétrospective et analyse des pratiques.
- [Thèse de Médecine]. Lille : Université de Lille 2 ; 2017.